Когда счастливая женщина готовится стать матерью, она не задумывается об огромных перестройках, которым в это время подвергается ее организм. Да и ни к чему это ей – для наблюдения за протеканием беременности существуют гинекологи. Одним из объектов пристального внимания врача оказывается цервикальный канал будущей матери. Именно от того, в каком состоянии находятся шейка матки и цервикальный канал, зависит окончание беременности. Благополучные роды или самопроизвольное прерывание – вероятный исход «интересного» положения врач может предположить в результате исследования цервикального канала.
Содержание
- Месторасположение цервикального канала
- Норма для цервикального канала при беременности
- Как меняется цервикальный канал при беременности
- Патологии при беременности, связанные с цервикальным каналом
- Профилактика заболеваний цервикального канала при беременности
- Как выглядит полип цервикального канала. Видео
Месторасположение цервикального канала
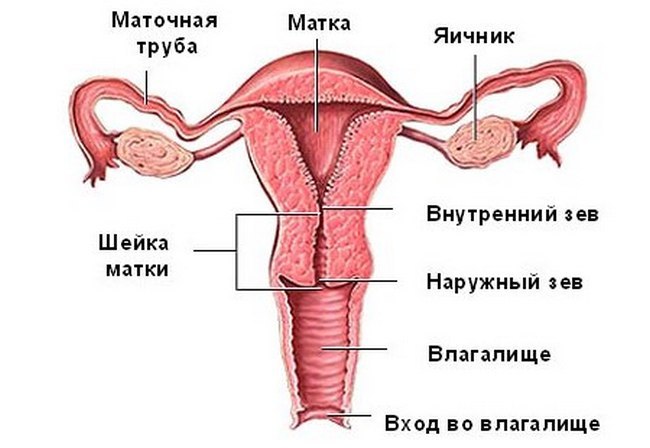
Отрезок прорезает толщу шейки матки, являясь общим звеном для влагалища и матки. Один конец канала выходит во влагалище, другой конец – в полость матки. Врач наблюдает отверстие, которое открывается во влагалище.
Цервикальный канал во время беременности выглядит как закрытый и плотный зев. Этот отрезок должен быть достаточно крепким, чтобы удерживать внутри матки околоплодный пузырь и малыша в нем. Однако так бывает не у всех будущих мамочек: у беременных во второй раз женщин цервикальный канал на начальном этапе «интересного» положения при обследовании способен пропустить один палец и это не считается патологией.
Во время ежемесячных критических дней цервикальный канал становится воротами, через которые кровь покидает матку и выходит наружу, а после секса без использования презерватива сперматозоиды попадают через этот зев в маточную полость. Внутренняя поверхность стенок этого отрезка устлана эпителием, который производит особый смазочный секрет.
Норма для цервикального канала при беременности
Ширина зева у небеременных и беременных женщин одинакова – около 7 – 8 мм, а вот его форма определяется рядом индивидуальных особенностей. Среди них возраст, отсутствие или наличие беременности, количество предыдущих родов (если они были), состояние гормональной системы организма, наличие хронических инфекций мочеполовой системы.
Когда женщина впервые попадает на прием к гинекологу, чтобы выяснить, беременна ли она, врач осмотрит ее, а потом назначит дополнительное клиническое обследование и УЗИ. Когда результаты этих исследований будут готовы, специалист вынесет вердикт о наличии или отсутствии эмбриона в матке и о характере течения беременности, если она есть.
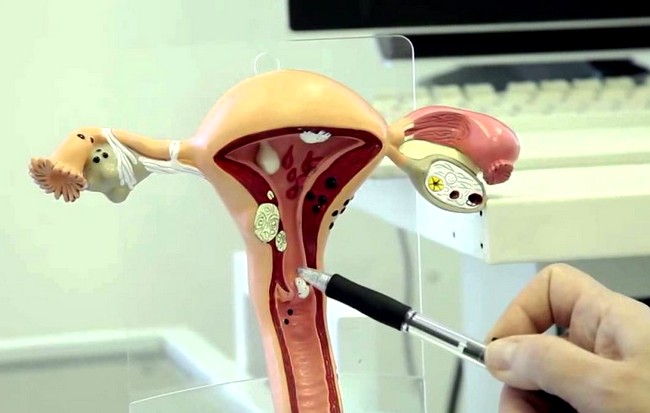
Очень большой интерес представляют для врача результаты ультразвукового исследования беременной женщины. Благодаря этому методу можно увидеть положение плода в матке, его размеры, а также осмотреть зев. Длина цервикального канала при беременности имеет важное диагностическое значение: этот показатель может указать врачу на вероятность выкидыша или угрозу прерывания беременности на раннем этапе.
Среднее значение длины для зева составляет 3,5 – 4 см при длине шейки матки не менее 2 см. Внутренний и наружный концы цервикального канала должны быть плотно сомкнутыми. По состоянию зева врач может понять, что приближаются роды.
Как меняется цервикальный канал при беременности
Беременность вносит определенные изменения во внешний вид зева – именно это в некоторых случаях и становится первым признаком свершившегося чуда, который может увидеть врач при первом осмотре. Цервикальный канал приобретает хорошо различимый синеватый оттенок.
На протяжении долгих 9 месяцев зев плотно закрыт пробкой, которая представляет собою большой слизистый сгусток. Пробка становится надежной перегородкой, отгораживающей плаценту и малыша в ней от вредоносных микроорганизмов, которые могут локализоваться в полости влагалища. Крепкий сгусток слизи появляется в результате активной работы клеток цервикального канала.
В конце беременности пробка начинает частично отходить. Случиться это может за 1 – 2 недели или за несколько часов до родов. Тогда женщина замечает на нижнем белье комочки бесцветной слизи или желтоватую массу с кровяными прожилками.
Непосредственно перед тем, как малыш вот-вот начнет продвигаться по родовым путям, зев, окончательно освободившись от пробки, раскрывается, становится шире и достигает 10 см в диаметре.
Патологии при беременности, связанные с цервикальным каналом
Предназначением зева женщина не интересуется до тех пор, пока не забеременеет и не начнет готовиться к родам. Между тем цервикальный канал выполняет ряд жизненно важных функций. Если по какой-то причине он со своей задачей не справляется, будущая мама может столкнуться с определенными патологиями, угрожающими ее положению.
Истмико-цервикальная недостаточность
Когда история болезней беременной пополняется диагнозом, звучащим как «истмико-цервикальная недостаточность», это говорит о нежелательном расхождении шейки матки задолго до предполагаемых родов – орган не в состоянии удержать плодное яйцо на начальном этапе беременности. Впервые патология может заявить о себе на 16 неделе внутриутробной жизни малыша. Именно в этот период, когда кроха начинает усиленно расти, прибавлять в весе и осваивать активные движения, матка и зев заявляют о своей несостоятельности. В такой ситуации угроза спонтанного выкидыша очень высока.
Основные факторы, вызывающие развитие патологии:
- Избыток в женском организме мужских половых гормонов: они размягчают и расслабляют шейку матки, которая в норме должна иметь определенный тонус, чтобы стать надежной опорой для ребенка.
- Наличие в матке двух и более малышей. При многоплодной беременности даже такой крепкий мышечный орган, как матка, испытывает слишком высокое для него давление.
- Физиологические аномалии развития внутренних половых органов.
- Травмы, связанные с нарушением положения и структуры шейки матки.
Симптомы истмико-цервикальной недостаточности отсутствуют, это касается и будущих мам, и небеременных женщин. Плачевным исходом патологии во втором и третьем триместре является преждевременное отхождение околоплодных вод, которое предшествует прерыванию беременности. Для небеременной женщины истмико-цервикальная недостаточность никакой угрозы не представляет.
Наиболее достоверную информацию о состоянии цервикального канала врач получает после обследования влагалища и осмотра шейки матки с помощью зеркал. При истмико-цервикальной недостаточности в ходе исследования полости влагалища становятся очевидными такие отклонения от нормы:
- укороченная шейка матки;
- истончение и размягчение шейки матки;
- наружный край зева закрыт либо зияет;
- цервикальный канал пропускает кончик пальца, один или два пальца (в зависимости от степени раскрытия канала).
Зеркала при осмотре отражают зияющий наружный конец цервикального канала, через который выступает плодный пузырь.
Для коррекции этого опасного состояния при беременности используют оперативное и консервативное лечение. При оперативном решении проблемы в ходе хирургической операции шейку матки укрепляют специальными швами, которые не позволяют цервикальному каналу расширяться. Швы удаляют непосредственно перед рождением ребенка.
При консервативном лечении истмико-цервикальной недостаточности матку заставляют сузиться с помощью пессария — латексного или резинового кольца. Приспособление надевают на шейку матки так, чтобы его края упирались в стенки влагалища – таким образом кольцо плотно фиксирует зев. Каждые 3 дня кольцо вынимают, чтобы продезинфицировать, затем устанавливают вновь. Этот метод хорош только в том случае, когда цервикальный канал закрыт, но у врача существует подозрение на истмико-цервикальную недостаточность. Иногда использование пессария становится дополнительным способом фиксации зева после наложения швов.
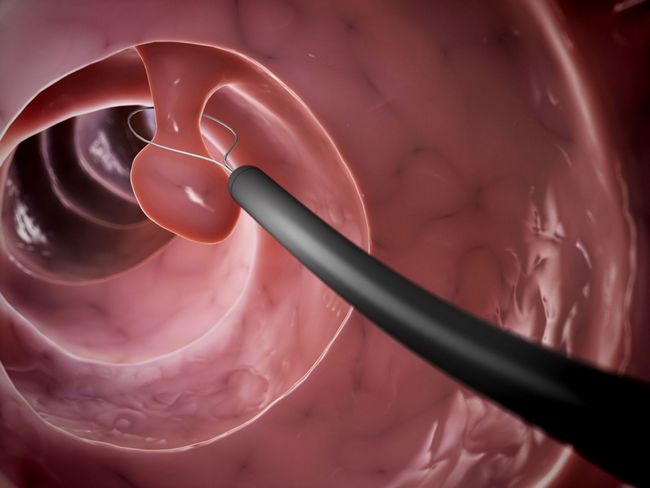
Полип зева
Полип цервикального канала при беременности – крайне опасная патология. Она с высокой долей вероятности может стать пусковым механизмом для выкидыша или преждевременных родов. Это аномальное образование может появиться в зеве вследствие:
- гормонального сбоя;
- ослабленного иммунитета;
- сахарного диабета;
- лишних килограммов;
- дисфункции щитовидной железы;
- воспалительного процесса;
- эндометрита;
- травмы матки;
- неполного удаления остатков плаценты после родов.
Когда при осмотре пациентки врач обнаруживает полип, он немедленно назначает женщине диагностическое обследование, которое при беременности состоит из следующих процедур:
- мазок из цервикального канала на онкоцитологию;
- кольпоскопия;
- биопсия матки.
Эти методы позволяют выяснить, какова природа полипа – злокачественная или доброкачественная. Если результаты диагностики удовлетворительные (отсутствие дискомфортных ощущений и внутреннего кровотечения говорят о том, что злокачественных клеток в структуре нароста нет), то лечение будет назначено женщине уже после родов. В некоторых случаях после рождения ребенка нарост исчезает сам, без врачебного вмешательства.
Наличие полипа в цервикальном канале при беременности может стать подходящей почвой для развития инфекции. Если у врача есть опасения на этот счет, будущей маме назначат лечение противомикробными препаратами. Иногда беременность выступает своеобразным катализатором роста полипа, и образование начинает увеличиваться в размерах не по дням, а по часам. Тогда врач может принять решение о немедленном удалении патологического нароста: во время операции образование извлекают из зева, осторожно открутив его ножку. В течение 3 – 4 дней после операции будущей маме назначают препараты прогестерона и антибактериальные лекарственные средства.
Эндоцервицит при беременности
Еще одна довольно распространенная проблема, с которой сталкиваются женщины в ожидании ребенка, называется эндоцервицит. Это острое или хроническое воспаление слизистой оболочки зева. Источником воспалительной реакции становится скопление патогенных микробов на слизистой шейки матки. Стать возбудителем эндоцервицита могут гонококки, стафилококки, грибы Candida, кишечная палочка, некоторые вирусы.
В норме канал зева настолько плотно стянут, что является стерильным. Однако при малейшей механической травме в ранку тут же проникает патогенная микрофлора. Так зарождается воспалительный процесс, который впоследствии распространяется не только на зев и шейку матки, но и на ее мышечный слой.
Возможные варианты повреждения слизистой оболочки матки:
- Выскабливание полости матки для диагностического исследования.
- Некачественная антисептическая обработка гинекологических инструментов для осмотров и других мероприятий.
- Использование внутриматочных спиралей без врачебного контроля.
- Хирургическое прерывание беременности.
- Высокая чувствительность слизистой оболочки шейки матки к действующим веществам противозачаточных средств.
- Разрывы шейки матки во время рождения ребенка.
Ситуация осложняется еще и тем, что некоторые вредоносные микроорганизмы (к примеру, хламидии, стафилококки) могут атаковать цервикальный канал даже если целостность шейки матки не нарушена. Иногда эндоцервицит сопровождает такие гинекологические заболевания, как сальпингит, кандидоз, кольпит, эндометрит, эрозия шейки матки.
Симптоматическая картина этого воспалительного процесса довольно показательна и проста для идентификации. Так, о наличии эндоцервицита при беременности женщине сообщат обильные выделения слизи из влагалища, иногда в этих массах присутствует и некоторое количество гноя. При мочеиспускании будущей маме досаждает зуд и жжение. К тому же может появиться боль тянущего характера в нижней части живота.
При гинекологическом осмотре беременной с жалобами, позволяющими предположить наличие эндоцервицита, врач отметит сильное покраснение и отек слизистых оболочек – самые показательные признаки заболевания. Мазки из влагалища, мазок и посев из цервикального канала при беременности позволяют узнать тип возбудителя этой патологии и определить, насколько поражена влагалищная микрофлора.
Если эндоцервицит не был обнаружен вовремя, острая форма заболевания плавно перетекает в хроническую стадию. Тогда диагностика болезни осложняется смазанным и слабовыраженным рядом признаков на фоне минимального количества слизистого отделяемого. Эндоцервицит может доставить будущей маме массу неприятностей в виде повышенного маточного тонуса, кислородного голодания плода, рыхлости плодных оболочек и преждевременных родов.
Терапия воспалительного процесса зева при беременности комплексная и зависит в первую очередь от срока гестации. Приблизительная программа лечения выглядит так:
- Устранение возбудителей воспаления. В зависимости от типа патогенного микроорганизма беременной женщине могут быть назначены антибактериальные препараты, противогрибковые лекарственные средства или лекарства, поражающие простейшие микробы. Перед непосредственным лечением будущая мама сдает анализы на чувствительность к антибиотикам. Нередко для подавления деятельности патогенов нужна сложная схема лечения, сочетающая несколько различных лекарственных средств.
- Когда круг основных препаратов для лечения обозначен, врач расскажет пациентке о способе введения того или иного препарата. Существует несколько вариантов приема лекарств: пероральный, внутривенный и внутримышечный. А при инфекционных заболеваниях гинекологического характера непременно назначают еще и местное лечение. Это ванночки, вагинальные суппозитории и таблетки.
- Дополнительная часть лечения – восстановление нормальной кислотности в микрофлоре влагалища. Есть ряд препаратов, позволяющих укрепить иммунитет на местном уровне и предотвратить развитие рецидивов (например, Гинофлор).
- Для закрепления результата прибегают к помощи физиотерапии: лазеру, ультразвуку, магнитотерапии и электрофорезу.
Профилактика заболеваний цервикального канала при беременности
Чтобы у будущей мамы не было повода волноваться о состоянии своего здоровья в такой ответственный период, как беременность, ей нельзя пренебрегать регулярным медицинским осмотром. Большое значение также имеет своевременное и правильно подобранное лечение гинекологических и эндокринных заболеваний. Кроме того, женщина должна исключить внешнее воздействие на матку, которое может нанести травму слизистой оболочке этого органа.