Беременность — на удивление спланированный, тщательно продуманный природой процесс, в результате которого на свет появляется маленькая копия папы и мамы. Течение беременности зависит и от внешних, и от внутренних факторов, и от образа жизни и психологического настроя будущей мамы. К сожалению, такой диагноз, как фетоплацентарная недостаточность плода
сегодня встречается довольно регулярно, а ведь это крайне опасное заболевание, способное привести к весьма плачевным последствиям. Что же это такое и как с ней бороться?
Содержание
- Фетоплацентарная недостаточность при беременности
- Причины фетоплацентарной недостаточности
- Классификация фетоплацентарной недостаточности у беременных
- Признаки фетоплацентарной недостаточности
- Диагностика фетоплацентарной недостаточности
- Фетоплацентарная недостаточность: лечение
- Профилактика фетоплацентарной недостаточности
- Фетоплацентарная недостаточность: последствия
- Видео «Гипоксия плода»
Фетоплацентарная недостаточность при беременности
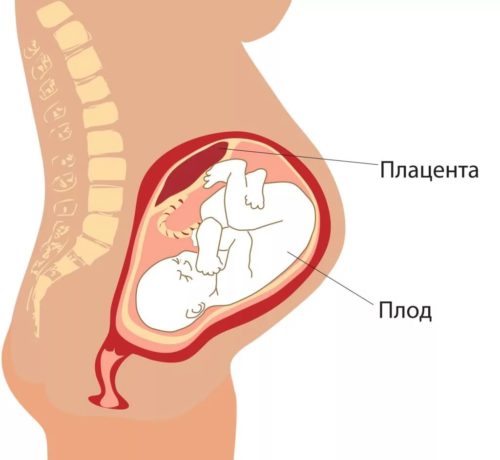
Плацента — это орган, возникающий в женском организме только в период беременности, полноценно осуществляющий с 16-ой недели беременности свои функции:
- Газообмен — доставляет крохе кислород из крови мамы через маточно-плацентарную-плодовую систему и выводит углекислый газ маме же обратно в кровь.
- Доставка плоду питательных веществ, необходимых для его жизнедеятельности, роста и развития.
- Синтез гормонов, необходимых для поддержания беременности — прогестерон, ХГЧ, эстрогены и пр.
- Защита плода от воздействия вредных веществ, так или иначе попавших в организм будущей мамы. Однако, эта функция ограничена и пропускает многие лекарственные препараты, алкоголь и никотин, например.
Если говорить простыми словами, то под фетоплацентарной недостаточностью понимают нарушения функций плаценты и её строения. По большому счёту, это сбой работы кровотока между матерью, плацентой и плодом, и он может привести к задержке развития, внутриутробной гипоксии или даже гибели крохи — всё зависит от срока и степени тяжести.
Причины фетоплацентарной недостаточности
Фетоплацентарная недостаточность ФПН встречается у будущих мам довольно часто, и неудивительно: причин, вызывающих её можно назвать весьма много.
- Патологии гипоталамуса и надпочечников, болезни щитовидной железы, диабет, астма, болезни почек, пороки сердца, артериальная гипертония — всё это может быть привести к развитию ФПН у будущих мам.
- Анемия говорит о дефиците железа в материнско-плодовом кровотоке, и ФПН может развиться как следствие. Проблемы со свёртываемостью крови могут спровоцировать появление тромбов в сосудах плаценты и нарушить плодово-плацентарный кровоток.
- Инфекции, обостряющиеся во время беременности, легко могут спровоцировать ФПН, поскольку вирусы и бактерии способны нанести повреждения плаценте. На ранних сроках беременности очевидным последствием может быть выкидыш, а начиная со второго триместра последствия будут зависеть от причины, вызвавшей ФПН и от особенностей её течения.
- Патологии матки могут вызвать ФПН, например, миометрия или эндометриоз. Миома также является фактором риска, в частности, у первородящих женщин от 35 лет.
- Гестоз, беременность более чем одним малышом, предлежание плаценты, тазовое предлежание плода, резус-конфликт — всё это так же с лёгкостью может вызвать появление ФПН.
Если большинство факторов, способных спровоцировать появление ФПН не зависит от самой будущей мамы, то следует знать о том меньшинстве, на которое повлиять возможно. Аборты в прошлом, курение, наркотики или алкоголь — всё это также относится к факторам риска, и развитие ФПН — лишь один из возможных поворотов событий.
Классификация фетоплацентарной недостаточности у беременных
Фетоплацентарную недостаточность различают по многим признакам. Когда она возникла, как протекает, какие конкретно нарушения за собой повлекла.
Фетоплацентарная недостаточность по срокам возникновения
- Первичная. Возникает до срока в 16 недель и связана со сбоем в процессах имплантации, плацентации.
- Вторичная. Возникает после 16-ой недели под воздействием внешних факторов.
Фетоплацентарная недостаточность по своему течению
- Острая фетоплацентарная недостаточность может возникнуть на любом сроке беременности или даже в момент родоразрешения. Происходит нарушение газообменной функции плаценты, которая приводит к гипоксии плода и может его погубить. Острая ФПН может быть связана с отслойкой или инфарктом плаценты, тромбозом её сосудов.
- Хроническая фетоплацентарная недостаточность. Чаще всего возникает во втором триместре беременности, а отчётливо проявляет себя уже в третьем. Является следствием нарушения кровообращения в маточно-плацентарно круге.
С хронической фетоплацентарной недостаточностью акушерство и гинекология сталкиваются чаще, чем с острой. И здесь можно выделить 4 формы:
- Компенсированная. Не влияет на здоровье и развитие плода, патологические изменения незначительны, они компенсируются защитными приспособительными механизмами. Если доктор вовремя диагностирует данный вид ФПН и скорректирует ведение беременности, ребёнок появится на свет абсолютно здоровым.
- Декомпенсированная. Патологические изменения срывают компенсаторные механизмы, в результате чего беременность не может нормально развиваться. Последствиями могут быть гипоксия плода, задержка в развитии, нарушения работы сердце и даже гибель в утробе.
- Субкомпенсированная форма ФПН также срывает защитные силы организма и ставит под угрозу нормальное течение беременности. Отставание плода в развитии и появление всевозможных осложнений — таковы последствия.
- Критическая. Самая страшная и тяжёлая форма ФПН, при которой гибель плода неизбежна вследствие возникновения морфофункциональных изменений фетоплацентарного комплекса.
Фетоплацентарная недостаточность: степени
В зависимости от вида нарушения кровообращения ФПН подразделяют на 4 степени:
- Фетоплацентарная недостаточность 1 степени. Подразделяют степени 1а — недостаточность маточно-плацентарного кровотока и 1б — плодово-плацентарного.
- Фетоплацентарная недостаточность 2 степени. Характеризует нарушение и маточно-плацентарного и плодово-плацентарного кровотоков.
- Фетоплацентарная недостаточность 3 степени.Критическое нарушение плодово-плацентарного кровотока либо с сохранением маточно-плацентарного кровотока, либо с нарушением.
Признаки фетоплацентарной недостаточности
Поскольку медицине известны несколько видов ФПН, которые мы достаточно подробно рассмотрели выше, то логичным будет предположить, что и признаки зависят от конкретного вида, к которому относят ФПН.
- Например, при хронической компенсированной форме признаков нет вообще, и поставить этот диагноз возможно только прибегая к помощи современного медицинского обследования — УЗИ.
- На острую или хроническую декомпенсированную ФПН могут указать резкие шевеления плода с последующим снижением активности. Если врач отметит во время очередного осмотра недостаточный рост животика и внутриутробную задержку развития плода, то это так же может говорить о декомпенсированной ФПН.
- Если женщина заметила у себя кровавые выделения, то это однозначно тревожный и опасный симптом, который может говорить об отслойке плаценты и начале преждевременных родов.
Диагностика фетоплацентарной недостаточности
Поскольку причин возникновения ФПН действительно масса, то для её точной диагностики требуется комплексное обследование будущей мамы.
- Для начала собираются все сведения о возможных болезнях будущей мамы, способных спровоцировать ФПН для определения её в ту или иную группу риска. Если присутствуют жалобы на кровавые выделения, тонус матки, повышенную активность крохи, это натолкнёт доктора на мысли о возможной ФПН.
- Гинеколог проводит регулярный осмотр беременной женщины, измеряя окружность её растущего животика и высоту дна матки — по этим сведениям можно определить насколько нормально развивается малыш.
- Если у будущей мамы есть какие-то жалобы, она относится к высокой группе риска, врач будет вести более тщательное наблюдение за ней, назначая очередные обследования или анализы. Периодически он может сажать пациентку на кресло для оценки характера её выделений и забора материала для детального изучения, если возникнет в этом необходимость.
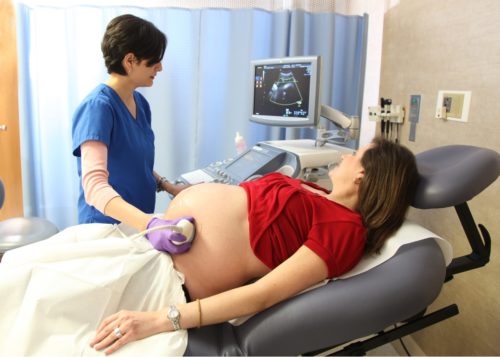
- Современные аппараты УЗИ значительно облегчают деятельность работников медицины, позволяя в кратчайшие сроки подтверждать те или иные диагнозы. Благодаря им можно и посмотреть на развивающегося малыша, сравнить показатели его жизнедеятельности с нормой, оценить развитие своими глазами, замерить все необходимые параметры, оценить степень зрелости плаценты.
- Чтобы подтвердить ФПН проводится кардиотокография и фонокардиография для анализа сердечной деятельности плода: на гипоксию могут указывать аритмия, брадикардия или тахикардия.
- Допплерография — ещё один чрезвычайно важный вид исследования, проводится совместно с УЗИ для оценки маточного кровотока, циркуляции крови в сосудах пуповины, матки и плодовой части плаценты. Отклонения нормы указывают на ФПН того или иного типа, а это позволяет вовремя предпринять меры и скорректировать ведение беременности.
Фетоплацентарная недостаточность: лечение
Не существует какой-то конкретной схемы лечения у пациенток с диагнозом фетоплацентарная недостаточность. Ведь причин, способных её вызвать, масса, а порой их и вовсе может быть сразу несколько и в разных комбинациях. Потому крайне опасно назначать какое-то лечение самой себе, даже если подруге с точно таким же диагнозом оно в своё время помогло. Прежде чем приступать к каким-то действиям, врач должен внимательно изучить анамнез, провести ряд анализов и исследований.
При компенсированной форме хронической недостаточности лечение обычно проводится амбулаторно, поскольку только при этой степени отсутствует угроза жизни и развитию плода. Во всех остальных случаях необходима госпитализация беременной женщины и активные врачебные действия.
Профилактика фетоплацентарной недостаточности
Сегодня можно отметить хорошую тенденцию в отношении такого понятия, как «Планирование беременности». Всё больше пар относятся осознанно к этому, понимая важность и осознавая собственную ответственность друг перед другом и перед будущим малышом.
Только планируя свою беременность, только пройдя необходимые обследования и сдав соответствующие анализы, можно будет с уверенностью сказать: «Мы сделали всё, чтобы наш ребёнок появился на свет здоровым»! Ведь зная заранее, относятся ли родители к той или иной группе риска, можно предсказать ход развития беременности, вовремя её скорректировать, вылечить скрытые инфекции, словом, сделать всё, чтобы диагнозов подобно ФПН попросту не возникало. Всегда профилактика лучше и безопаснее лечения!
Конечно, незапланированная беременность до сих пор всё же является очень и очень частым событием, и в этом случае, чем раньше будущая мама отправится к врачу, тем лучше будет ей и ещё не рождённому крохе. Надо проходить все обследования в назначенный срок, сдавать анализы, показываться врачу-гинекологу так часто, как он сочтёт нужным. В идеале, ещё на этапе планирования беременности, или хотя бы с того дня, как тест показал вторую полоску, надо отказаться от алкоголя, сигарет и прочих вредных привычек. Они и так отравляют человеческий организм, и могут нанести такой необратимый вред малышу, что об этом даже страшно задуматься. Хороший здоровый сон будущей мамы должен составлять не менее 8-ми часов в сутки, ежедневных пеших прогулок на свежем воздухе должно быть как можно больше. Никаких нервов, стрессов, ругани — всё это в ваших руках, главное, поставить себе цель и чётко следовать ей.
Фетоплацентарная недостаточность: последствия
А последствия у ФПН могут быть самые непредсказуемые: ребёнок может появиться на свет абсолютно здоровым или с серьёзными осложнениями, а может и вовсе погибнуть в утробе у матери. Диагноз довольно распространён, потому каждым будущим родителям надо сделать всё от себя зависящее, чтобы беременность прошла благополучно. Её, как любое грандиозное и ответственное мероприятие, надо планировать, маме беречь себя, а папе беречь маму. Вот с таким позитивным настроем и бережным отношением друг к другу всё обязательно пройдёт гладко, и совсем скоро мир услышит крик ещё одного маленького человечка.